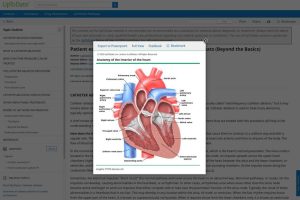
Поняття емоційного стресу ввів канадський учений Ганс Сельє. Він дає наступне визначення стресу: стрес – це неспецифічна відповідь організму на будь-яку поставлену йому вимогу.
Сельє виділив два етапи в розвитку стресу (фаза тривоги та фаза опору):
1. Фаза тривоги. У цій фазі організм функціонує з більшою напругою. Однак, на даному етапі він ще справляється з навантаженням за допомогою поверхневого, або функціонального, мобілізацією резервів без глибинних структурних перебудов. Фізіологічно первинна мобілізація проявляється, як правило, у наступному: кров згущається, у ній падає зміст іонів хлору, відбувається підвищене виділення азоту, фосфатів, калію, відзначається збільшення печінки або селезінки.
Тобто на цьому етапі організм людини намагається протистояти стресу за допомогою гармональних або нервових реакцій, які дають змогу йому обирати тип «поведінки»: «утікати» або «захищатися». Ця фаза триває від декількох хвилин до декількох годин. Гормонально-нервову регуляцію функцій організму забезпечують гіпоталамо-гіпофізарна система (тропні гормонигіпофіза), надниркові залози (кортикостероїди і катехоламіни, тимус (центральний орган імуногінезу, виробляє гормон тирозин, бере участь в утворенні Т-лімфоцитів, які розпізнають антигени).
2.Фаза опору. Резистентність (виникнення підвищеної стійкості організму до дії стресорів). Це друга фаза. Так звана фаза максимально ефективної адаптації. На даному етапі відзначається збалансованість втрати адаптаційних резервів організму. Всі параметри, виведені з рівноваги в першій фазі, закріплюються на новому рівні. При цьому забезпечується мало, що відрізняється від норми реагування, організму на фактури, що впливають, середовища. Розвивається у разі продовження дії стресора. Якщо вплив стресора припиняється, відбуваються процеси стабілізації життєвоважливих гомеостатичних показників, нормалізується діяльність нервової та ендокринної систем.Однак у разі продовження дії стресора може розвинутися тяжке захворювання або настати летальний кінець.
Адаптація (лат. adapto — пристосовую) — процес пристосування до змінливих умов зовнішнього середовища. Психофізіологічна адаптація людини до стресової ситуації не може бути розглянута без врахування психологічних реакцій, що виникають у межах норми. Доцільне виділення вже в цих межах особливостей, услід за якими можуть виникати ранні форми дезадаптаційної патології, порушення донозологічного етапу.
Виснаження (розвиваються дистрофічні процеси, аж до загибелі організму). Якщо стрес триває довго або стресори надзвичайно інтенсивні, то неминуче наступає фаза виснаження. Оскільки функціональні резерви вичерпані на першій і другій фазах, в організмі відбуваються структурні перебудови, але коли для нормального функціонування не вистачає і їх, подальше пристосування до умов, що змінилися, середовища й діяльність здійснюється за рахунок непоправних енергетичних ресурсів організму, що рано або пізно закінчується виснаженням . Слід зазначити, що не кожен вплив викликає стрес. Слабкі впливи не приводять до стресу, він виникає лише тоді, коли вплив стресора (незвичного для людини об’єкта, явища або яких-небудь інших факторів зовнішнього середовища) перевершує звичайні пристосувальні можливості індивіда. Таким чином, стрес виникає тоді, коли організм змушений адаптуватися до нових умов, тобто стрес невіддільний від процесу психофізіологічної адаптації.
Фізіологічні показники стресу: підвищення або зниження рівня артеріального тиску, збільшення частоти пульсу і дихальних рухів, розширення зіниць, підвищена пітливість долонь, зниження температури шкіри кистей і стоп, підвищена втомлюваність, плач, нудота, блювання, перонос, метеоризм, утруднене засинання, часте пробудження, зміни маси тіла.
Психологічні показники стресу: тривожність, депресія, апатія, зміна звичок, пов’язаних із харчуванням, сном; психічне виснаження, втрата самоповаги, емоційні сплески, плаксивість, незібраність.
Духовні показники стресу: гнів на вищі сили.
Психологічні адаптивні форми поведінки забезпечують захист від дії стресора на підсвідомому рівні.
Література:
Антропова, Тетяна Олександрівна.
Обстеження та визначення стану здоров’я [Текст] : підручник для студ. вищих мед. навч. закл. I-III рівнів акредитації / Т. О. Антропова [и др.]. – К. : Медицина, 2006. – 351 с.: рис., табл. – Бібліогр.: с. 350-351. – ISBN 966-8144-40-6






 Надходження такої літератури до бібліотеки є джерелом актуальної інформації для лікарів, студентів та науковців. Видання включають останні дослідження, клінічні рекомендації та новини зі сфери медицини.
Надходження такої літератури до бібліотеки є джерелом актуальної інформації для лікарів, студентів та науковців. Видання включають останні дослідження, клінічні рекомендації та новини зі сфери медицини.